2025年7月16日
睡眠時無呼吸症候群とは~知られざる健康リスク~
皆さんは毎朝スッキリと目覚めていますか?もしかすると、十分な睡眠時間を確保しているにもかかわらず、日中の強い眠気や疲労感に悩まされていないでしょうか。これらの症状は、単なる睡眠不足ではなく、睡眠時無呼吸症候群(SAS)のサインかもしれません。
睡眠時無呼吸症候群は、睡眠中に呼吸が一時的に止まる状態が繰り返し起こる疾患です。具体的には、睡眠中に10秒以上の無呼吸が繰り返し発生し、1時間あたりの無呼吸と低呼吸を合わせた回数(無呼吸低呼吸指数:AHI)が5回以上ある場合に診断されます。
日本においては、約300万人以上の方がこの疾患に罹患していると推定されています。特に40歳以上の男性では10%前後と多い傾向にあり、成人の約2〜3%が罹患しているとされています。しかし、その多くが未診断のまま放置されているのが現状です。
睡眠時無呼吸症候群は単なる「いびき」の問題ではありません。放置すると高血圧、心筋梗塞、脳卒中、糖尿病などの深刻な健康リスクを高める可能性があります。そのため、早期発見と適切な治療が非常に重要なのです。
睡眠時無呼吸症候群の7つの警告サイン
睡眠時無呼吸症候群は自覚症状に乏しいことが多く、本人が気づかないまま進行することがあります。以下に、注意すべき7つの警告サインをご紹介します。これらのサインが複数当てはまる場合は、専門医への相談を検討しましょう。

1. 大きないびきと呼吸停止
睡眠時無呼吸症候群の最も特徴的な症状は、大きないびきと呼吸停止です。特に注意すべきは、いびきが一時的に止まり、その後に大きないびきとともに呼吸が再開するパターンです。
いびきは気道が狭くなることで生じますが、無呼吸が発生すると一時的に呼吸が止まり、いびきも止まります。その後、再び呼吸が始まるとともに大きないびきが発生するのが特徴です。
この症状は本人が自覚しにくいため、多くの場合、一緒に寝ている家族やパートナーからの指摘で初めて気づくことが多いのです。「いびきがうるさい」「息が止まっていて怖かった」といった指摘を受けたら、要注意です。
2. 日中の強い眠気と疲労感
睡眠時無呼吸症候群では、夜間に何度も無呼吸状態になることで睡眠が断片化され、深い睡眠が得られません。その結果、十分な睡眠時間を確保しているにもかかわらず、日中に強い眠気や疲労感を感じることになります。
特に、会議中や運転中、テレビを見ているときなど、静かにしている時に突然眠気に襲われることがあります。これは単なる疲れではなく、睡眠の質が著しく低下していることを示すサインかもしれません。
居眠り運転のリスクも高まるため、安全面からも注意が必要です。
3. 朝の頭痛と口の渇き
睡眠時無呼吸症候群の方は、朝起きたときに頭痛を感じることがあります。これは、夜間の無呼吸による低酸素状態が脳に影響を与えるためです。
また、睡眠中に口呼吸が増えることで、起床時に口の中が乾燥していることも特徴的です。喉の痛みを伴うこともあります。これらの症状が毎朝のように続く場合は、睡眠時無呼吸症候群の可能性を考慮する必要があります。
4. 夜間頻尿
夜中に何度もトイレに行く必要がある場合、それは単に水分摂取の問題ではなく、睡眠時無呼吸症候群のサインかもしれません。無呼吸による低酸素状態は、体内で心臓の負担の増加によってホルモンバランスの変化を引き起こし、尿の産生を増加させることがあります。
特に、年齢とともに増える傾向にある夜間頻尿ですが、睡眠時無呼吸症候群の治療によって改善することがあります。夜間に2回以上トイレに行く習慣がある方は、他の症状と合わせて検討する価値があります。
5. 集中力・記憶力の低下
睡眠の質が低下すると、日中のパフォーマンスにも影響が出ます。特に顕著なのが集中力や記憶力の低下です。仕事や学業に支障をきたすほどの集中力低下、物忘れの増加、決断力の低下などが見られることがあります。
これらの症状は、単なる加齢や忙しさのせいだと思われがちですが、睡眠時無呼吸症候群による慢性的な睡眠不足が原因である可能性も考慮すべきです。

6. 夢の変化や悪夢の増加
最近の研究によると、睡眠時無呼吸症候群は夢の見方や内容にも影響を与える可能性があることがわかっています。特徴的なのは「息ができない」ような悪夢です。
SASでは睡眠中に繰り返し呼吸が止まり低酸素状態になりますが、脳はその危機を反映して「窒息する」「溺れる」などの夢を見せる場合があります。「深い井戸に落ちて必死に呼吸しようともがく夢」「誰かに首を絞められて息ができなくなる夢」「海で溺れて酸素がなく苦しい夢」などが典型的です。
このような夢を頻繁に見る場合は、睡眠時無呼吸症候群の可能性を疑ってみる価値があります。
7. 情緒不安定・抑うつ傾向
睡眠の質が低下すると、感情のコントロールが難しくなることがあります。イライラしやすくなったり、気分の変動が激しくなったり、抑うつ感を感じるようになったりすることがあります。
これらの精神的な症状は、睡眠時無呼吸症候群による慢性的な睡眠不足と低酸素状態が脳に与える影響によるものと考えられています。
うつ病と診断されている方の中にも、実は睡眠時無呼吸症候群が隠れている場合があり、適切な治療によって精神症状が改善することもあります。
睡眠時無呼吸症候群のタイプと原因
睡眠時無呼吸症候群には主に3つのタイプがあります。それぞれ原因や症状が異なるため、適切な治療法も変わってきます。
閉塞性睡眠時無呼吸症候群(OSAS)
最も一般的なタイプで、全体の約8割を占めます。睡眠中に上気道(鼻からのどにかけての部分)が物理的に閉塞することで発生します。
閉塞の原因としては、肥満による首周りの脂肪沈着、扁桃腺やアデノイドの肥大、小顎症や舌が大きいなどの解剖学的要因、加齢による筋肉の緊張低下などが挙げられます。
特に仰向けで寝ると重力の影響で舌が後方に落ち込み、気道を塞ぎやすくなるため、症状が悪化することがあります。
中枢性睡眠時無呼吸症候群(CSAS)
脳から呼吸筋への指令が一時的に途絶えることで発生するタイプです。物理的な閉塞はないものの、脳が適切に呼吸を制御できないことが原因です。
心不全や脳卒中、脳の病変、一部の薬剤の副作用などが関連していることがあります。閉塞性に比べると頻度は低く、全体の約5%程度とされています。
混合型睡眠時無呼吸症候群
閉塞性と中枢性の両方の特徴を持つタイプです。最初は中枢性の無呼吸として始まり、その後に閉塞性の要素が加わるパターンが多く見られます。
治療が複雑になることがあり、専門医による詳細な評価が特に重要となります。
睡眠時無呼吸症候群がもたらす健康リスク
睡眠時無呼吸症候群は単なる睡眠の問題ではなく、放置すると様々な健康リスクを高める可能性があります。
心血管系への影響
睡眠時無呼吸症候群は、高血圧のリスクを著しく高めます。特に、薬物治療に抵抗性を示す難治性高血圧の背景に潜んでいることがあります。
また、心筋梗塞や狭心症、心不全、不整脈などの心疾患のリスクも高まります。無呼吸による低酸素状態が繰り返されることで、心臓に負担がかかり、長期的には心機能の低下を招く可能性があります。
さらに、脳卒中や脳出血のリスクも上昇します。睡眠時無呼吸症候群の患者さんは、そうでない方と比べて2〜3倍脳卒中を発症しやすいというデータもあります。
代謝系への影響
睡眠時無呼吸症候群は2型糖尿病の発症リスクを高めることが知られています。睡眠の質の低下やホルモンバランスの乱れが、インスリン抵抗性を引き起こすためと考えられています。
また、肥満との関係も深く、相互に悪影響を及ぼし合います。肥満が睡眠時無呼吸症候群を悪化させ、睡眠時無呼吸症候群が体重増加を促進するという悪循環に陥りやすいのです。
生活の質と安全面への影響
日中の強い眠気は、交通事故や労働災害のリスクを高めます。睡眠時無呼吸症候群の患者さんは、健常者と比べて2〜7倍交通事故を起こしやすいというデータもあります。
また、集中力や記憶力の低下は、仕事や学業のパフォーマンスにも影響します。長期的には、キャリアや社会生活にも支障をきたす可能性があるのです。

さらに、夜間の頻回な覚醒や熟睡感の欠如は、生活の質を著しく低下させます。パートナーとの関係にも影響を及ぼすことがあります。
睡眠時無呼吸症候群の診断方法
睡眠時無呼吸症候群の診断には、いくつかのステップがあります。症状の評価から始まり、必要に応じて睡眠検査を行います。
問診と身体検査
診断の第一歩は、医師による詳細な問診です。睡眠の質、いびきの有無、日中の眠気などの症状について質問されます。また、家族やパートナーからの情報も重要な手がかりとなります。
身体検査では、体重、首周り、血圧などを測定するほか、上気道の状態を確認するために口腔内や鼻腔の診察が行われます。
睡眠検査(ポリソムノグラフィー)
睡眠時無呼吸症候群の確定診断には、睡眠検査が必要です。最も詳細な検査は、医療機関で一晩かけて行う終夜ポリソムノグラフィー(PSG)です。
この検査では、脳波、眼球運動、筋電図、心電図、呼吸状態、血中酸素濃度など、様々な生体情報を同時に記録します。これにより、無呼吸の回数や種類、睡眠の質などを詳細に評価することができます。
また、自宅で行える簡易睡眠検査もあります。小型の機器を使って就寝中の呼吸状態やいびき、血中酸素濃度などを測定します。精度はPSGに劣りますが、スクリーニング検査として有用です。
重症度の評価
睡眠時無呼吸症候群の重症度は、主に無呼吸低呼吸指数(AHI)によって評価されます。AHIとは、1時間あたりの無呼吸と低呼吸の合計回数を指します。
一般的に、AHIが5以上15未満で軽症、15以上30未満で中等症、30以上で重症と分類されます。ただし、合併症の有無や日中の症状の程度なども考慮して総合的に評価されます。
睡眠時無呼吸症候群の効果的な対処法
睡眠時無呼吸症候群の治療法は、症状の重症度や原因によって異なります。以下に、主な治療法をご紹介します。
生活習慣の改善
軽症の場合や、他の治療法と併用する場合に効果的です。
まず、肥満がある場合は減量が推奨されます。特にBMI25以上の方は、体重を5〜10%減らすだけでも症状が改善することがあります。
また、睡眠姿勢の工夫も重要です。仰向けで寝ると症状が悪化することが多いため、横向きで寝ることを習慣づけると良いでしょう。背中にテニスボールを縫い付けたTシャツを着るなどの工夫も効果的です。
さらに、アルコールは筋肉を弛緩させて症状を悪化させるため、就寝前の飲酒は控えるべきです。喫煙も鼻や喉の粘膜に炎症を起こし症状を悪化させるため、禁煙が推奨されます。
CPAP療法
中等症から重症の閉塞性睡眠時無呼吸症候群に対する第一選択の治療法です。CPAP(Continuous Positive Airway Pressure:経鼻的持続陽圧呼吸療法)とは、マスクを通して一定の圧力の空気を送り込み、気道を広げる治療法です。
CPAP療法は非常に効果的で、適切に使用すれば初日から症状の改善が期待できます。ただし、マスクの装着感や機械の音などに慣れるまで時間がかかることもあります。
保険適用となり、在宅での管理が可能です。定期的な通院によるフォローアップが必要となります。
口腔内装置(マウスピース)
軽症から中等症の閉塞性睡眠時無呼吸症候群や、CPAP療法が合わない方に適しています。歯科医師が作製する専用のマウスピースを装着することで、下顎を前方に引き出し、気道を広げる効果があります。
CPAPに比べると効果はやや劣りますが、携帯性に優れ、使用感も良好なことが多いです。歯や顎に負担がかかることがあるため、定期的な歯科チェックが必要です。
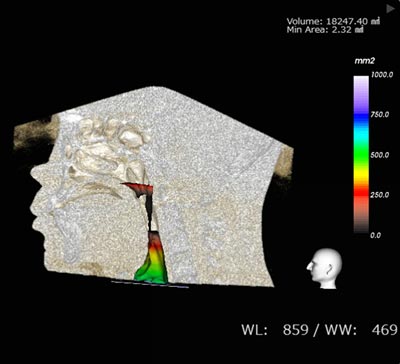
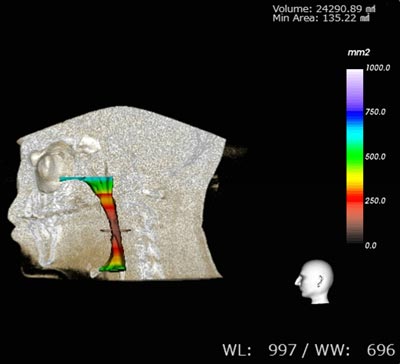
東京BTクリニック歯科・医科では、CT又はセファログラムで撮影したデータを元に精密で患者様一人ひとりのお口の状態に合わせた固定式、可動式のマウスピース装置の作製を行っています。またEr:yagレーザーを使用したナイトレーズも日帰りで手術が可能です。ダウンタイムもなく患者様にお喜びいただいております。
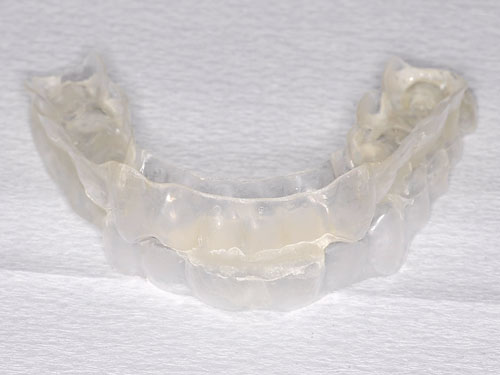

睡眠の質を改善する根本治療として、顎関節骨格矯正にも対応しております。
手術療法
解剖学的な原因が明確な場合や、他の治療法が効果不十分な場合に検討されます。
扁桃肥大やアデノイド肥大が原因の場合は、それらを摘出する手術が効果的です。また、鼻中隔弯曲症による鼻閉がある場合は、鼻中隔矯正術が考慮されます。
重度の閉塞性睡眠時無呼吸症候群に対しては、上気道の再建術や顎の前方移動術などのより侵襲的な手術が行われることもありますが、適応は慎重に判断されます。
東京BTクリニック歯科・医科の睡眠時無呼吸症候群治療
東京BTクリニック歯科・医科では、睡眠時無呼吸症候群に対する包括的なアプローチを提供しています。当院の「BT」は「Benefit(ベネフィット)」と「Treatment(トリートメント)」を意味し、患者様一人ひとりに合わせた治療により、口腔だけでなく体全体の健康をサポートすることを理念としています。
当院の睡眠時無呼吸症候群治療の特徴
当院では、単に症状を緩和するだけでなく、根本的な原因にアプローチする治療を心がけています。特に、噛み合わせや呼吸の改善も考慮した歯列矯正や、睡眠の質を改善する根本治療に力を入れています。
CPAPを使い続けられない方、いびきを改善したい方、正しいかみ合わせで歯並びを治したい方など、様々なお悩みに対応しています。
また、PRGFを用いた再生医療の技術を活かし、より効果的な治療を提供しています。PRGFとは患者様自身の血液から抽出した「成長因子」を活用し、組織の修復を促進する治療法です。自己血液を使用するため安全性が高く、回復を早める効果があります。
治療の流れ
まずはカウンセリングから始まります。睡眠の状態や生活習慣、お口の中の状態などを詳しくお聞きし、必要に応じて検査を行います。
検査結果をもとに、患者様一人ひとりに最適な治療計画を立案します。口腔内装置(マウスピース)の作製、歯列矯正、PRGFを用いた顎顔面骨格矯正など、症状や原因に合わせた治療法をご提案します。
治療開始後も定期的な通院によるフォローアップを行い、効果を確認しながら必要に応じて治療内容を調整していきます。
当院では、これまで様々な医療機関を受診してもなかなか改善しなかった方のお悩みにも、一貫したサポート体制で対応しています。
まとめ:睡眠時無呼吸症候群を見逃さないために
睡眠時無呼吸症候群は、放置すると様々な健康リスクを高める可能性がある重要な疾患です。大きないびき、日中の強い眠気、朝の頭痛、夜間頻尿、集中力低下、夢の変化、情緒不安定などの警告サインに注意し、該当する症状がある場合は専門医への相談を検討しましょう。
特に、家族やパートナーからいびきや呼吸停止を指摘された場合は、重要なサインとして捉えるべきです。自分では気づきにくい症状であるため、周囲の方からの情報が診断の手がかりになることが多いのです。
治療法としては、生活習慣の改善、CPAP療法、口腔内装置、手術療法などがあり、症状の重症度や原因に応じて適切な方法が選択されます。早期に適切な治療を受けることで、症状の改善だけでなく、将来的な健康リスクの低減にもつながります。
当院では、睡眠時無呼吸症候群に対する包括的な治療を提供しています。特に、CPAPを使い続けられない方やいびきでお悩みの方、正しいかみ合わせで歯並びを治したい方などにマウスピースやレーザー治療顎顔面骨格矯正など、診断から治療までご提供しております。
質の良い睡眠は健康の基盤です。睡眠に関する悩みがある方は、ぜひ一度専門医にご相談ください。

著者情報 医療法人社団誠歯会 理事長 歯学博士 東京BTクリニック 歯科・医科 加藤 嘉哉 YOSHIYA KATO 【経歴】 東京歯科大学 総合歯科 東京歯科大学 インプラント専門外来 医療法人誠歯会 加藤歯科クリニック 開業 日本大学松戸歯学部非常勤講師 【資格・所属学会】 PRGF-Endoret® 指導医、公認インストラクター 日本口腔インプラント学会 専門医 日本臨床補綴学会 専門医 日本歯周病学会 認定医 IDIA顎顔面外科矯正 指導医 日本睡眠学会 日本睡眠歯科学会
関連記事








